| 主に扱う悪性疾患と治療内容 |
|---|
|
・「食道癌」「食道非上皮性腫瘍」 ・「胃癌」「胃GIST」 |
| 主に扱う良性疾患と治療内容 |
|
・「食道」(食道良性腫瘍、アカラシア、逆流性食道炎、等) ・「胃」(胃良性腫瘍、食道狭窄、等) |
| 食道癌の病態、症状と診断 |
|---|
|
わが国における食道がんの罹患率は、男性で横ばい~減少傾向にあり、女性は横ばい~極めて緩やかな増加傾向です。死亡率は男女ともに減少傾向です。性別では男性が多く、年齢は60~70歳台が多くなっています(約70%)。組織型は扁平上皮がんが約86%と圧倒的に多くなっています。また、胃がん、咽頭がん、大腸がん、肺がんなどが、同時にあるいは1年以上の間をおいて見つかることが多いことが知られています。扁平上皮がんの危険因子としては喫煙・飲酒が挙げられます。腺がんの危険因子としては、欧米では胃食道逆流症による下部食道の持続的な炎症によってできるバレット上皮がその発生母地(最初にがんが発生する場所)として知られていますが、わが国においては発生数が少なく明らかとなってはいません。 |
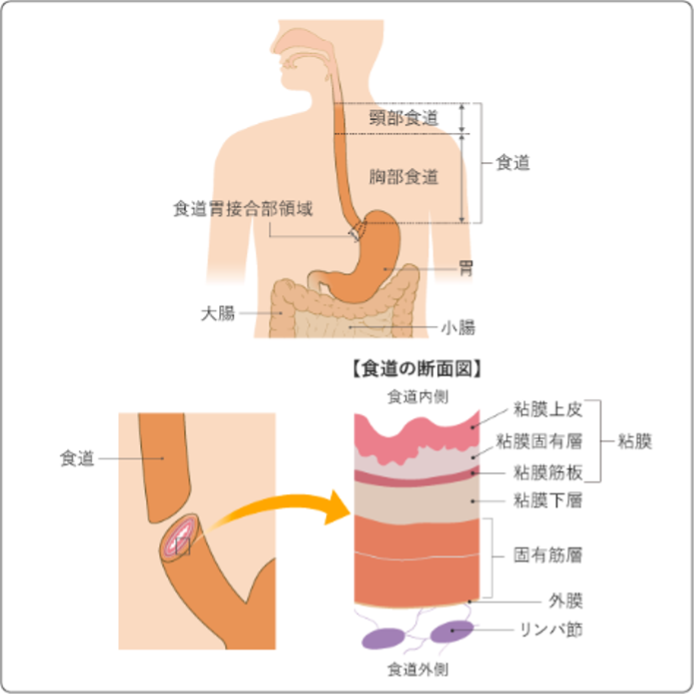 図1 食道の構造 出典:がん情報サービス 「1,食道癌について」 |
|---|
|
食道がんは、食道の内面をおおっている粘膜の表面からできます。食道のどこにでもできる可能性がありますが、約半数が食道の中央付近からできます。また、食道内にいくつも同時にできることもあります。食道の粘膜から発生したがんは、大きくなると食道の外側へと広がっていき(浸潤)、食道の壁を越えて気管や大動脈などの周囲の臓器にまで直接広がっていきます。また、食道の壁内にあるリンパ管や血管にがんが浸潤し、リンパ液や血液の流れに乗って、食道外にあるリンパ節や肺、肝臓などの他の臓器へと移っていきます。これを転移といいます。 食道がんは、初期には自覚症状がないことがほとんどです。がんが進行するにつれて、飲食時の胸の違和感、飲食物がつかえる感じ、体重減少、胸や背中の痛み、咳、嗄声(させい)(声のかすれ)などの症状が出ます。がんが大きくなるにつれて、食道の内側が狭くなると、飲食物がつかえやすくなり、次第に軟らかい食べ物しか通らなくなります。がんがさらに大きくなると、食道をふさいで水も通らなくなり、唾液も飲み込めずに戻すようになります。飲食物がつかえると食事の量が減り、体重が減少します。がんが進行して食道の壁を越え、周囲にある肺・背骨・大動脈などに浸潤すると、胸の奥や背中に痛みを感じるようになります。また、食道がんが大きくなり、気管や気管支を圧迫したり、気管や気管支などに浸潤したりすると、その刺激によって咳が出ることがあります。また、声帯を調節している神経に浸潤すると声がかすれることがあります。 がんの壁深達度の診断では、内視鏡検査、食道造影検査、超音波内視鏡検査などを行い、総合的に診断します。一方進行がんにおいては、狭窄が強く、内視鏡検査が不十分である場合や隣接臓器への浸潤の診断のために、CT検査が有用です。転移の診断のためには、CT検査やPET検査を施行します。 |
|
|
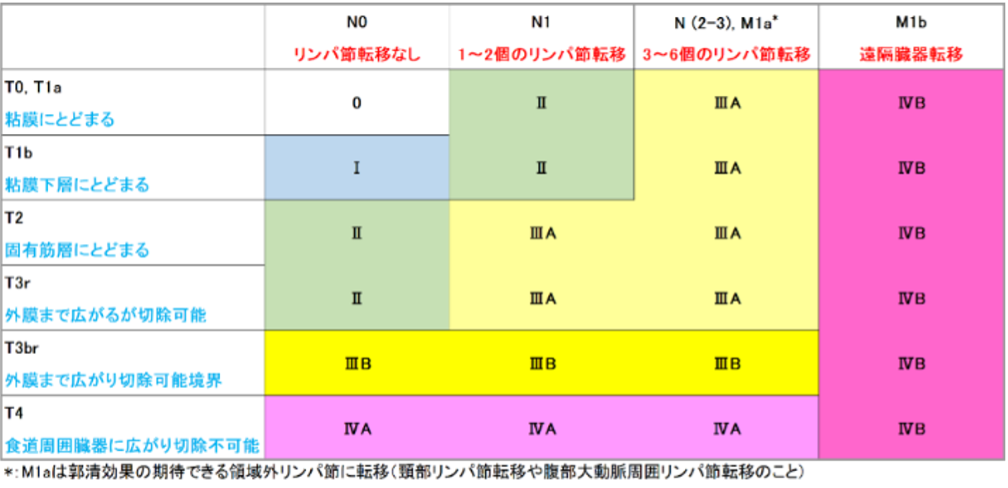 |
|---|
|
図2 食道がんの進行度(ステージ)分類 出典:日本食道学会 食道がん一般の方用サイト 「食道がんを正しく知ろう!」 |
| 食道癌の治療 |
|---|
|
治療は、がんのステージに応じた標準治療を基本として、本人の希望や生活環境、年齢を含めた体の状態などを総合的に検討し、担当医と話し合って決めていきます。 食道癌の治療には、内視鏡治療、外科手術、放射線療法、化学療法などを組み合わせて行う集学的治療が必要となります。治療としては、消化器外科医だけでなく消化器内科医、放射線科医、耳鼻咽喉科医、また麻酔医、胸部外科医、形成外科医などのさまざまな領域の医師と連携をとりながら行います。 |
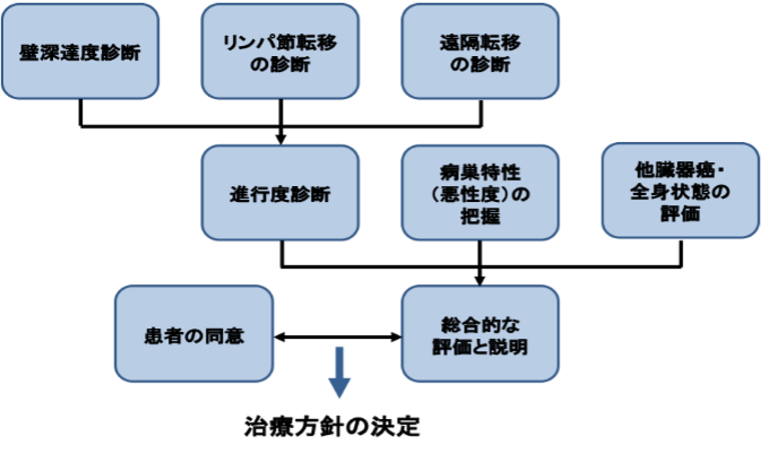 図3 食道がんの治療方針決定までの流れ 出典:日本食道学会 食道がん一般の方用サイト 「食道がんを正しく知ろう!」 |
|---|
|
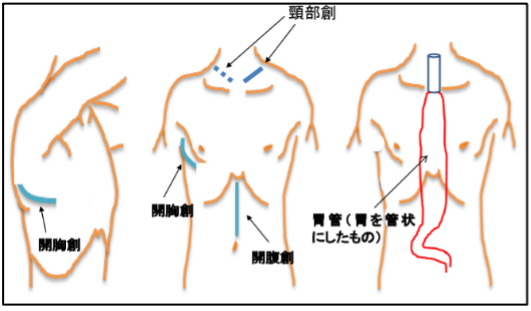
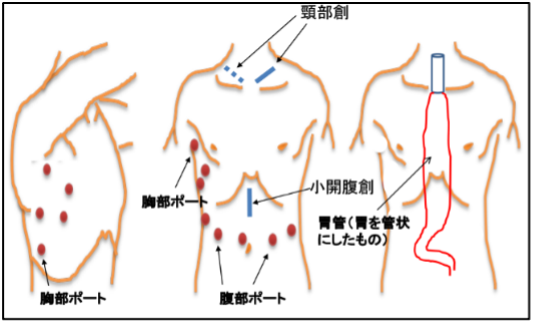
食道癌の根治手術とは、食道癌の病巣の切除だけでなく転移しているかもしれないリンパ節を十分な範囲切除することになります。食道は頸部から胸部、腹部にいたる細長い臓器であり、リンパ液の流れも広いネットワークを形成しています。そのため比較的早期であっても広範なリンパ節郭清が必要となります。食道の多くは胸部にあるために開胸手術が必要であり、食道を切除した後は、胃(胃が既に切除されているかたは、結腸や小腸)を持ち上げて、頸部で吻合を行います。そのため、頸部、胸部、腹部までおよぶ手術操作が必要となり、外科手術のうちでも最も大きい手術といってもよいほど大きな侵襲を伴います。従来から大きな広い開胸創・開腹創を用いた手術が行われてきました。近年、手術侵襲を少なくするために胸腔鏡や腹腔鏡を利用した手術方法が開発され、その有用性が示されるようになっています。当科では、胸腔内に癒着などがない症例においては、胸腔鏡を用いて胸部食道切除操作を行い、腹部は腹腔鏡補助下に胃管作成を行うという「胸腔鏡下食道切除、腹腔鏡補助下胃管作成再建術」を行って低侵襲化を行っています。術後の創痛も少なく創痕も目立たちません。術後の特に呼吸器合併症発生の減少にも寄与しているとされています。 |
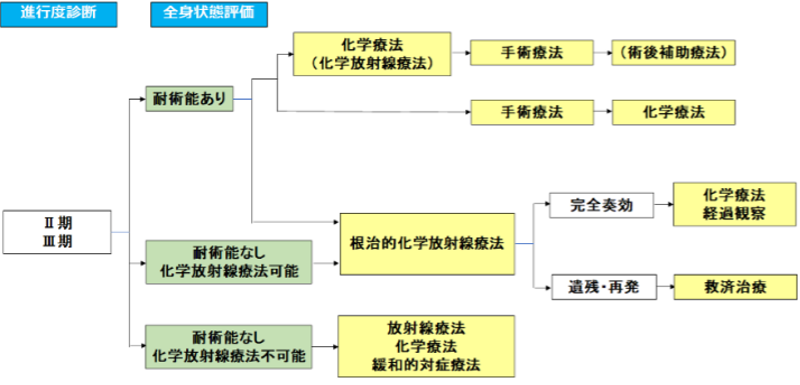 |
 |
|---|
|
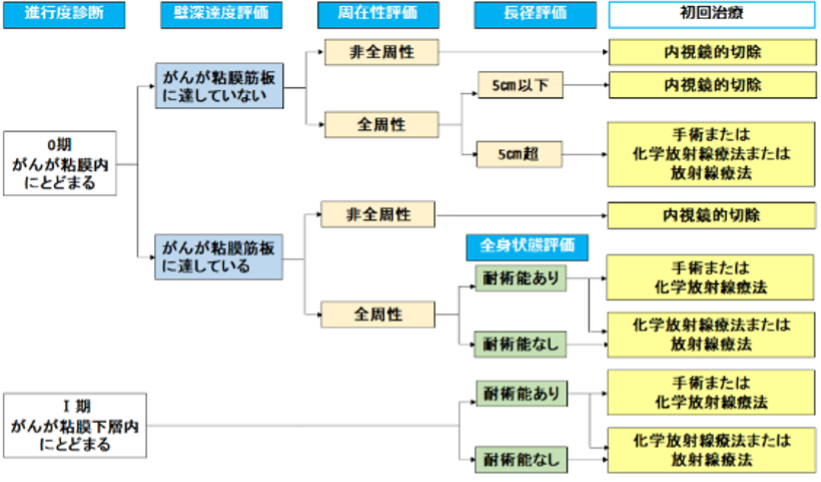
図4 ステージ0期、I 期食道がんに対する治療選択 出典:日本食道学会 食道がん一般の方用サイト 「食道がんを正しく知ろう!」 |
図5 ステージII期、III 期食道がんに対する治療選択 出典:日本食道学会 食道がん一般の方用サイト 「食道がんを正しく知ろう!」 |
 |
|
|---|
|
図6 開胸・開腹手術の創部 出典:日本食道学会 食道がん一般の方用サイト 「食道がんを正しく知ろう!」 |
図7 胸腔鏡下・腹腔鏡下手術の創部 出典:日本食道学会 食道がん一般の方用サイト 「食道がんを正しく知ろう!」 |
|
<参考、引用> 日本食道学会編.食道癌診療ガイドライン 2022年版.金原出版 日本食道学会編, 食道癌取り扱い規約 第12版 2022年,金原出版 日本食道学会 食道がん一般の方用サイト「食道がんを正しく知ろう!」 国立がん研究センターがん情報サービス「食道癌」 |
| 胃癌の病態、症状と診断 |
|---|
|
がんの中で胃癌の罹患率(病気にかかる割合)は日本人男性では第一位、女性でも乳癌と大腸癌に次いで第三位です。死亡率(胃癌で亡くなる患者さんの数)が減少してきたために『減ってきた』と勘違いされていますが、まだまだ一番多いがんであることに変わりはありません。 胃の壁は顕微鏡で見ると5つに分けることができます。胃癌は、その最も内側に存在する「粘膜」に何らかの原因でがん細胞が生じる病気で、病気が進行すると胃の壁の深い部分まで到達(浸潤)し、また胃を越えて病気が広がる(転移)ことがあります。転移の種類は、①がんが胃の漿膜を越えて胃の外側に顔を出し胃の外に種をまくように散らばっていく「播種(はしゅ)」、②リンパ管を通ってリンパ節に広がっていく「リンパ行性転移」、③血液の流れに乗って肝臓や肺などの他の臓器に広がる「血行性転移」があります。 |
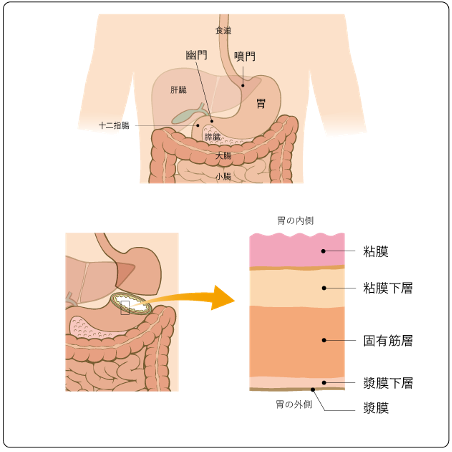 図1 胃の構造 出典:国立がん研究センターがん情報サービス「胃癌」 |
|---|
|
一般に粘膜下層までのがんを早期胃癌、固有筋層より深く浸潤したものを進行胃癌と呼んでいます。またがんが胃以外に飛び火することを転移と呼びますが、これらは血管やリンパ管を介して起こります。 転移にもいくつかの種類があり、リンパ節転移や腹膜転移(播種)、血行性転移などがあります。リンパ節転移は、胃周囲のものからより遠くの頸部や大動脈周囲に至るものまで存在します。腹膜転移は、胃壁の外側(腹腔側)に露出したがんがこぼれ落ちて腹壁や膀胱、腸などに付着して起こります。ひどくなると腹水や腸閉塞(腸が狭くなる)、尿管狭窄(尿が出にくくなる)原因となります。 早期胃癌の場合にはほとんど症状はありませんが、進行胃癌になると腫瘍ができた部位によって症状が出ます。胃の出口近くに大きな胃癌ができると、胃に入った食べ物が腸の方に流れにくくなり、おなかが張ったり、食べたものを吐いたりします。入り口に近い部分の胃癌では、食べものがつかえたり、食べたものを吐いてしまったりします。胃癌から出血すると血を吐いたり、便が黒くなることもあります。 胃癌の進行度は、がんの深さ(深達度)やリンパ節転移の個数、他の臓器への転移の有無により決定されます。最終的には胃の原発巣と周囲のリンパ節を顕微鏡で詳しく調べて、後日(術後1ヶ月以内)正確な進行度が判ります。この進行度でその後の治療方針(経過観察や補助療法)を決定します。検査としては、採血検査、内視鏡検査、CT検査(症例によっては透視検査、PET/CT検査、MRI検査)を行っていきます。 |
 |
 |
|---|
|
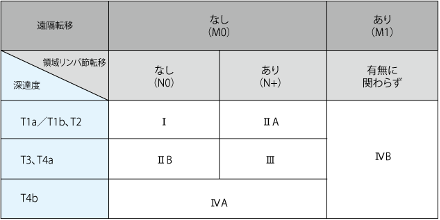
図2 胃がんの臨床分類 出典:国立がん研究センターがん情報サービス「胃癌」 |
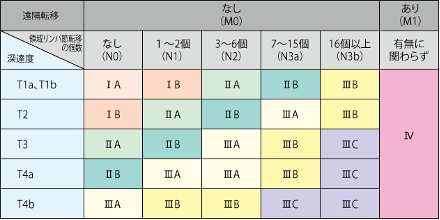
図3 胃がんの病理分類 出典:国立がん研究センターがん情報サービス「胃癌」 |
| 胃癌の治療 |
|---|
|
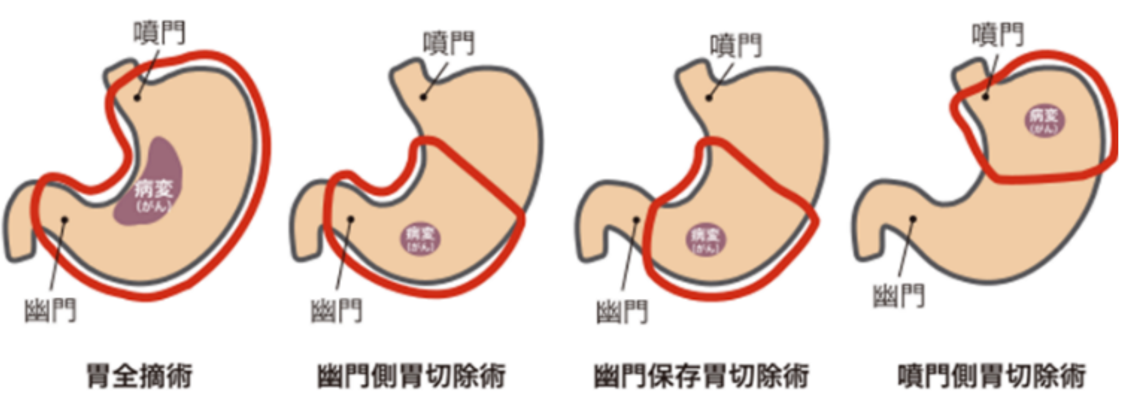
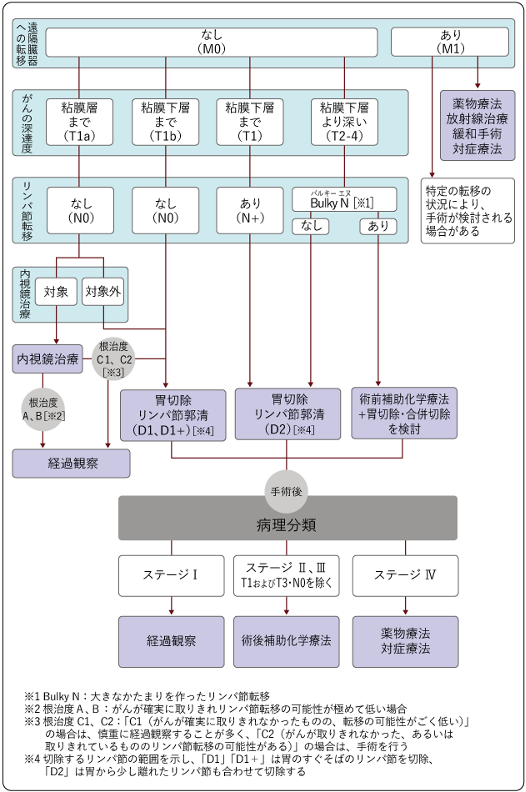
外科手術の対象となるのは、内視鏡治療の適応とならない早期胃癌と進行胃癌です。進行胃癌の場合には、腹腔鏡で腹膜転移の有無を確認してから切除を決定します。手術の目的は、がんを肉眼的に取って治癒を目指す (根治的手術)ことです。全身に広がっている病気(進行度:IV期)に対する外科的切除では根治しません。そのため手術では、まず肝臓や腹膜転移の有無を、次に胃癌の深さやリンパ節転移の程度や範囲を観察します。補助診断として、腹腔内を洗浄して微小ながん細胞を検索することもあります。根治的手術が可能であると判断した場合には、周囲のリンパ節とともに胃を切除します。リンパ節をとる範囲は、最終的に手術中の所見によって決定します。根治的手術が困難で、 がんに伴う出血や狭窄症状が予測される場合には、緩和的手術として胃を切除するか、食物の通り道を確保するバイパス手術を行うことがあります。 手術では、がんと胃の一部またはすべてを取り除きます。同時に胃の周囲のリンパ節を取り除くリンパ節郭清や、食べ物の通り道をつくり直す再建手術(消化管再建)も行われます。切除する胃の範囲は、がんのある部位と進行度によって決まります。胃の切除範囲によっていくつかの方法があり、代表的なものは、胃全摘術、幽門側胃切除術、噴門側胃切除術です。手術のアプローチには大きく2つあり、開腹手術と腹腔鏡下手術です。 従来の胃癌に対する標準的な手術療法は開腹手術で、お腹の上の方を約15-20cm程度切開して胃切除とリンパ節郭清、再建を行います。一方、腹腔鏡下手術でも胃切除とリンパ節郭清の範囲は同じですが、上腹部に5~6か所の穴(直径5~12mm)をあけ、モニターを見ながら細長い器具を用いて行います。より早い術後の回復および離床が可能で、より短い入院期間、術後疼痛の軽減、美容上の美しさなどの利点があるとされています。一方で、モニター上観察できる範囲が狭くなる場合やモニター上観察できても、手術器具が到達できない部位があるなどの欠点があります。ダヴィンチ手術は腹腔鏡下手術をロボット支援下に行うもので、今までの腹腔鏡手術の利点をさらに向上させることができると考えられています。手術支援ロボットは従来の一般的な腹腔教下手術と比較し手振れがなく、傷の数は腹腔鏡を用いた手術と同じで、さらにロボットアームにより腹腔鏡内で手術器具が屈曲、回転することで従来の器具で到達が困難な場所に器具が到達でき、より複雑で細やかな手術手技が可能となります。また、肉眼による直視と同じ3次元で体内の臓器を表示することで正確な画像情報を取得できるため、より安全かつ侵襲の少ない手術が可能となり、次世代の医療改革の一端を担った分野と考えられています。当科では日本内視鏡外科学会認定の技術認定医が常勤しており、患者のみなさまに安心できる内視鏡外科手術を提供しております。 手術が困難な胃癌の治療では、外来または入院で積極的に化学療法を行っています。また、様々な臨床研究の試験への参加登録も行っています。化学療法を継続して行うにあたっては、当科だけでなく地域の関連病院との連携を行って、治療を続けられる患者さんの便宜をできるだけ図るようにしていますので安心して御相談下さい。 胃癌治療は近年目覚ましい進歩により、治療の高度化が進んでおります。当院は、日本胃癌学会による施設認定制度で、2023年4月より「認定施設A」に認定され、標準治療や臨床研究に積極的に取り組んでおります。 |
|
|
 |
|---|
|
|
図5 胃切除の方法 出典:国立がん研究センターがん情報サービス「胃癌」 |
|
|
 |
|---|
|
|
図4 胃がんの治療の選択 出典:国立がん研究センターがん情報サービス「胃癌」 |
|
<参考、引用> 日本胃癌学会編.胃癌治療ガイドライン医師用 2021年7月改訂【第6版】.2021年,金原出版 日本胃癌学会編, 患者さんのための胃がん治療ガイドライン2023年版 金原出版 日本胃癌学会編, 胃癌取り扱い規約第15版2017年10月 金原出版 国立がん研究センターがん情報サービス「胃癌」 |
|
● 食道癌に対する術前術後治療の工夫と評価 ● 食道癌の抗癌剤感受性、予後予測因子としてのバイオマーカーの探索 ● 食道疾患に対する胸腔鏡下手術の工夫 ● 食道癌手術のおける再建方法の工夫 ● 早期胃癌におけるリンパ節転移危険因子の解析 ● 早期胃癌におけるセンチネルリンパ節検出法の改良と臨床応用 ● 胃癌における抗癌剤感受性、予後予因子としてのバイオマーカーの探索 ● 胃切除後の機能温存を考慮した再建方法と栄養評価 ● 胃疾患に対する内視鏡腹腔鏡合同手術の応用 ● 進行胃癌の対する術前術後補助療法 ● 術後合併症減少へ向けた周術期管理の工夫 |


